EXPLORACIÓN DE LOS NERVIOS CRANEALES
Deberá realizarse en forma ordenada, bilateral
y comparativa. En este apartado se hará mención de los 12 nervios craneales, sin
embargo, de cada uno de ellos se abordará n solamente aquellos elementos que
resulta más importante conocer para realizar una ENB.
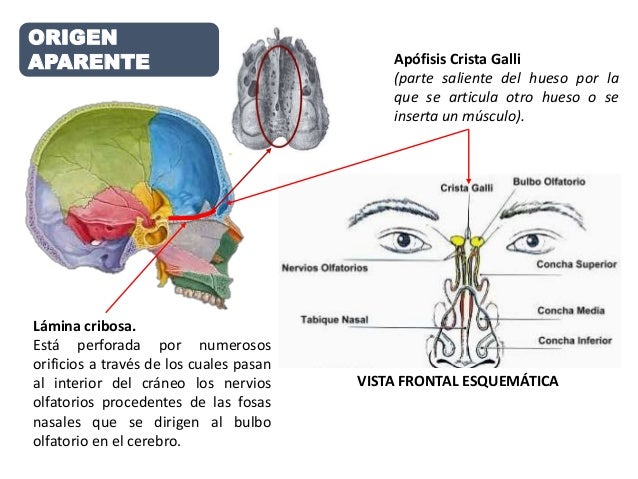
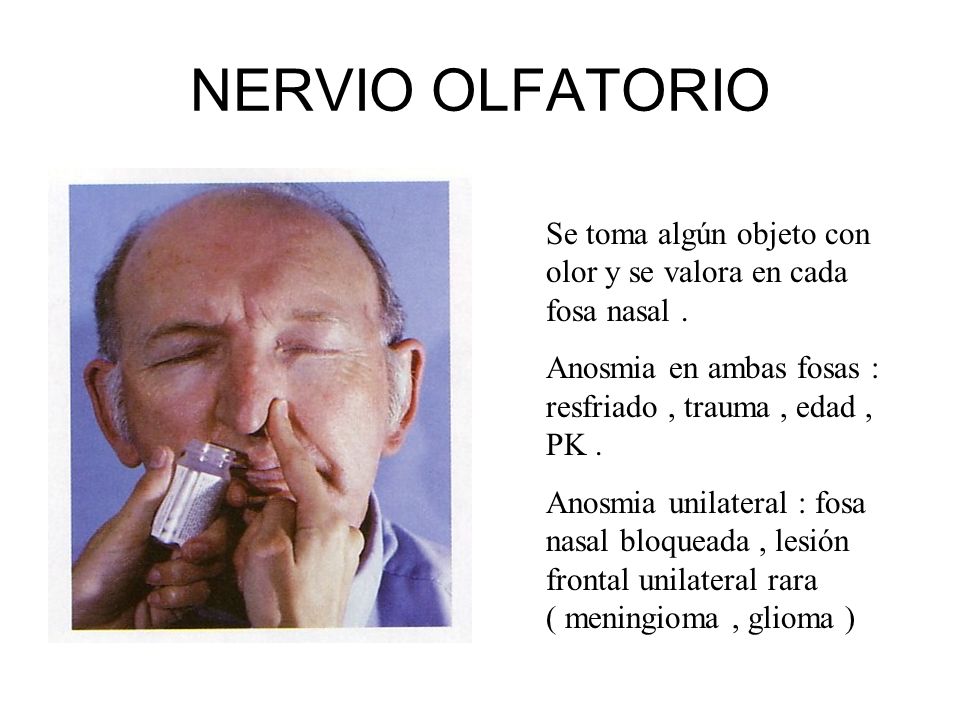
Nervio olfatorio (I)
No se explora de manera rutinaria, ya que en
la mayoría de los casos los trastornos de la olfacción son provocados por patologías o
problemas nasosinusales y no de origen central. En caso de que el paciente
refiera alguna alteración, es importante considerar sus antecedentes e identificar factores que se encuentren
asociados a ella (tabaquismo, infección reciente de vías respiratorias altas,
exposición a sustancias tóxicas o ilícitas, etc.).
Nervio óptico (II)
Su exploración comprende cuatro pasos, que
deben realizarse en el siguiente orden :
- Agudeza visual (lejana y cercana)
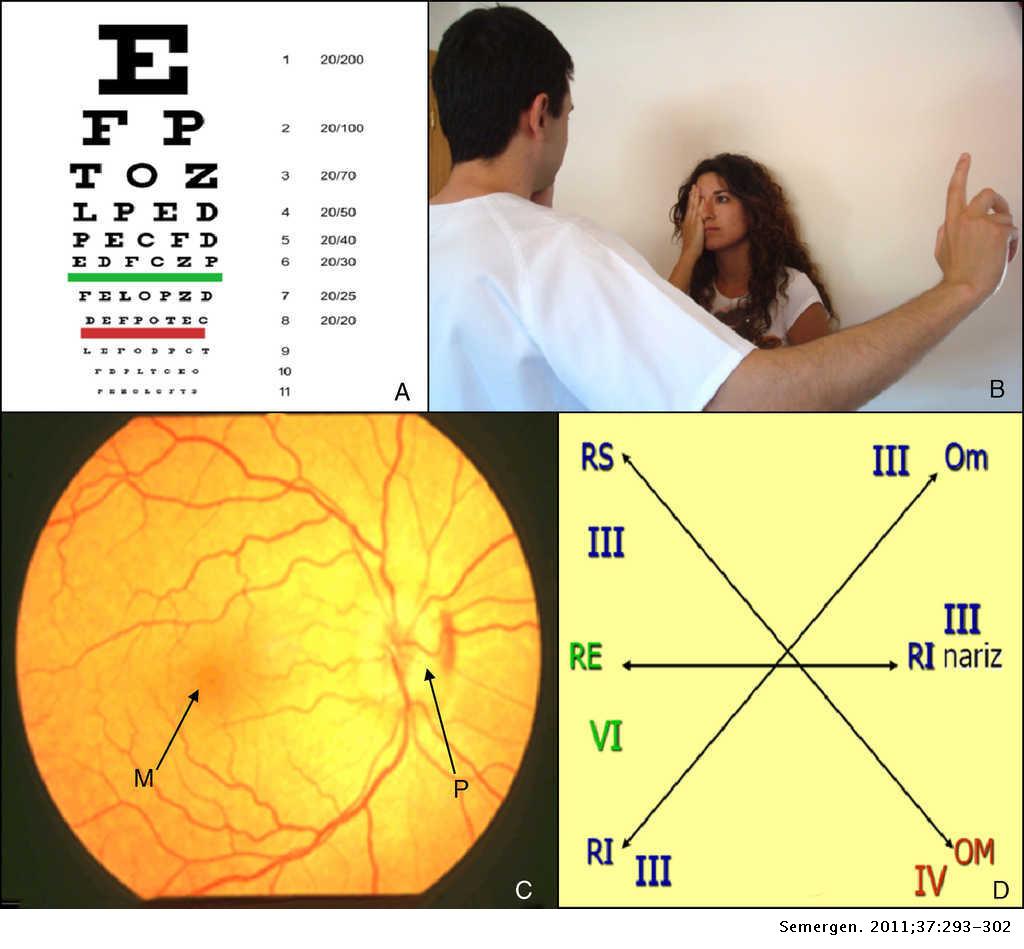
Para evaluar la agudeza visual lejana, se
suele utilizar la tabla de Snellen, que consiste en una serie de letras de
tamaño decreciente colocadas a una distancia de seis metros; el paciente debe
leer cada línea desde la primera hasta que no sea capaz de distinguir más
detalles. En caso de no contar con este instrumento, el médico puede realizar
una evaluación “gruesa” mostrándole al paciente su mano a distintas distancias,
pidiéndole que cuente el número de dedos que distingue. En cuanto a la agudeza
visual cercana, se utiliza la tabla de Jaeger, que muestra una serie de texto
en tamaño decreciente, o la carta de Rosenbaum, que muestra letras y números
que deben colocarse a 30 cm de distancia y se identifica cuál es la línea de
tipo más pequeño que puede leer correctamente. Si no se tiene este instrumento,
también puede ser de utilidad pedirle al paciente que lea cualquier otro texto.
La forma más sencilla de evaluarla es
mostrarle al paciente objetos de colores primarios (azul, amarillo, rojo y
verde), evaluando cada ojo por separado, es decir ocluyendo el ojo
contralateral. Primero se le pregunta si distingue el color y después se le
pide que lo nombre. Una alternativa más compleja (si se cuenta con ella) es
realizar la prueba de Ishihara, que consiste en mostrarle una serie de láminas
donde aparecen círculos rellenos de múltiples puntos de diferentes colores,
cada lámina está especialmente diseñada para que una persona con visión
cromática normal pueda identificar el texto dibujado en su interior,
normalmente un número.
La prueba clínica más sencilla para evaluarlos
es la campimetría por confrontación, en la que el médico compara sus campos
visuales (asumiendo que su visión periférica es normal) con los del paciente.
Se colocan frente a frente (sentados para mayor comodidad y a una distancia de
aproximadamente 1 metro), ambos cubren un ojo de manera contralateral (el
médico cubre su ojo derecho y el paciente cubre su ojo izquierdo) y deberán
mantenerse mirando fijamente el ojo descubierto del otro. El médico desplaza su
dedo índice (o algún otro objeto) a lo largo de los ejes principales del campo
visual (superior, inferior, temporal y nasal) a la misma distancia de ambos y
el paciente deberá indicar cuando vea o deje de ver el dedo u objeto (figura
1). Esta técnica permite detectar defectos importantes del campo visual, como las
hemianopsias y algunas cuadrantanopsias.
- Oftalmoscopía directa o examen de fondo de ojo
Si el médico utiliza lentes puede utilizarlos
durante el examen, aunque es preferible que se los retire para mayor comodidad,
y en ese caso previamente deberá corregir sus dioptrías utilizando los discos
del oftalmoscopio. La habitación deberá oscurecerse lo más que se pueda con el
fin de favorecer la dilatación pupilar y facilitar la exploración;
adicionalmente se le indica que mire hacia un punto fijo lo más distante que se
pueda (esto también favorece la dilatación pupilar). El médico sostiene el
oftalmoscopio con la mano ipsilateral al lado que está explorando (explora el
ojo derecho-sostiene el oftalmoscopio con la mano derecha) colocando el dedo
índice en el disco de las dioptrías, y en caso de ser necesario, puede elevar
el párpado del paciente con la otra mano. Se le pide que mire a un punto fijo
distante. Se hace incidir el rayo de luz en el ojo a explorar a una distancia
de 30-35 cm en dirección nasal. Una vez identificado el reflejo rojo, se acerca
el oftalmoscopio lentamente hasta que se obtenga una imagen, teniendo
precaución para no incomodar al paciente. Se observará la retina y se siguen
los vasos hacia la retina nasal hasta encontrar el disco óptico. A continuación,
se siguen los vasos hacia la periferia en cada una de las cuatro direcciones.
Finalmente, se pide al paciente que mire directamente a la luz, para
inspeccionar brevemente la mácula.

Nervios oculomotores (III, IV y VI)
Estos nervios se evalúan en conjunto, ya que
todos inervan a los músculos relacionados con los movimientos oculares.
- Motilidad extrínseca del ojo
Durante esta exploración, el médico debe estar
mirando continuamente los movimientos oculares del paciente para evaluar si son
conjugados y simétricos.
a) Inspeccionar la amplitud y simetría de la
hendidura palpebral (dada por el músculo elevador del párpado, inervado por el
III nervio craneal). La paresia completa del III nervio produce caída del
palpado o ptosis palpebral.
b) Inspeccionar que la mirada conjugada sea
normal; es decir, que ambos globos oculares se encuentran simétricos, en
posición central cuando se encuentran en reposo y no presenten ninguna
desviación. Para explorar los movimientos oculares, se pide al paciente que
siga con la vista un objeto o dedo del explorador, el cual deberá moverse en
las direcciones de la mirada: lateral (músculo recto externo [inervación: VI
nervio]), medial (músculo recto interno [inervación: III nervio]), arriba y
lateral (músculo recto superior [inervación: III nervio]), abajo y lateral
(músculo recto inferior [inervación: III nervio]), arriba y medial (músculo
oblicuo inferior [inervación: III nervio]), y abajo y medial (músculo oblicuo
superior [inervación: IV nervio]). Se sugiere hacerlo tomando como referencia
el esquema de “la doble H” o un movimiento radial (figura 2).
Figura 2 Esquema que representa la exploración
de los movimientos oculares conjugados, así como los músculos y nervios
craneales involucrados.
- Motilidad intrínseca del ojo (III nervio)
a) Morfología y diámetro de las pupilas: Forma
(circular), contorno (regular), situación (central), tamaño (2-5 mm) y simetría
(iguales en tamaño [isocoria], asimetría en el diámetro [anisocoria]).
b) Reflejos pupilares (preferentemente
oscurecer la habitación): Se trata de reflejos mixtos en los que participa
tanto el II nervio (componente aferente), como el III nervio (componente
eferente).
Reflejo fotomotor directo: Perpendicularmente
al ojo, se dirige un haz luminoso a la oreja del paciente y se desplaza
medialmente hasta que incide sobre la pupila (esto para provocar un cambio
drástico de iluminación sobre la pupila y favorecer que el reflejo sea más
evidente). Deberá observarse contracción de la pupila (miosis) en el ojo estimulado
(figura 3).
Reflejo consensual o fotomotor indirecto: El
estímulo y la respuesta son los mismos, sólo que esta vez deberá ponerse
atención en el ojo contralateral, en el cual deberá observarse la contracción
de la pupila contralateral.
Nervio trigémino (V)
Se trata de un nervio mixto, pues se encarga
de transmitir la sensibilidad de la cara y dar la inervación motora a los
músculos de la masticación (pterigoideos, temporales y maseteros). Por lo
tanto, se evalúan sus funciones motora y sensitiva:
Por inspección se valora el trofismo de los
músculos masetero y temporal. Posteriormente se le pide al paciente que apriete
fuertemente sus dientes mientras se palpan ambos músculos maseteros, y después
se hace lo mismo palpando ambos músculos temporales con el fin de evaluar el
tono y la fuerza. Puede también explorarse solicitando al paciente que realice
movimientos contra resistencia (puesta por la mano del médico), por ejemplo,
abrir la boca o mover la mandíbula lateralmente (músculos pterigoideos).
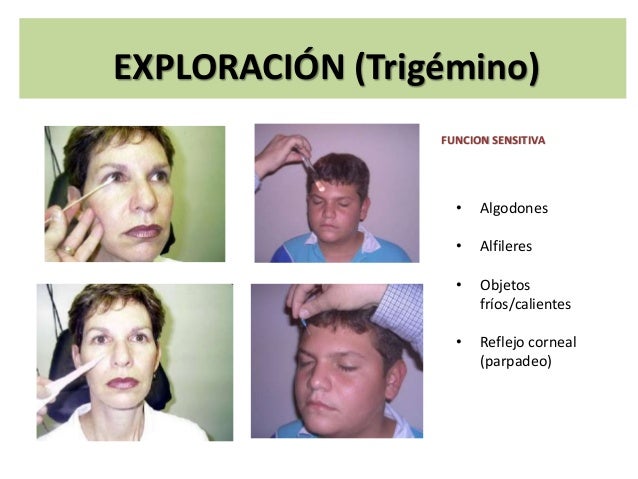
Se explora la sensibilidad facial táctil de
las tres ramas del nervio (1.a oftálmica, 2.a maxilar y 3.a mandibular). La
exploración completa requiere la evaluación de la sensibilidad al tacto grueso
superficial, con un objeto delgado y romo (cepillo de cerdas suaves, algodón,
papel higiénico, etc.); al dolor con un objeto puntiagudo, y a la temperatura.
Se pide al paciente que cierre los ojos y con el objeto elegido se toca
suavemente en el territorio inervado por cada una de las ramas de manera
bilateral, comparativa y de arriba a abajo. En primera instancia el paciente
deberá indicar sólo si siente o no (se identifican áreas de probable
anestesia), y en un segundo momento se preguntará si existe una diferencia
entre la sensación de un lado y otro de la cara (áreas de hipoestesia). Para
que esta exploración resulte confiable, se requiere de mucha cooperación del
paciente, y es muy importante no sugerir la respuesta, por ejemplo, “siente
esto… siente aquí…”; lo correcto sería decirle al paciente: “cada vez que
sienta algo en la cara, indíquemelo diciendo ‘sí’…”. La exploración del reflejo
corneal (se produce cierre palpebral rozando suavemente el borde de la cornea
con un objeto limpio y romo) solo se recomienda en el caso de pacientes que no
cooperan adecuadamente para la exploración sensitiva o en pacientes con
alteraciones del estado de alerta.
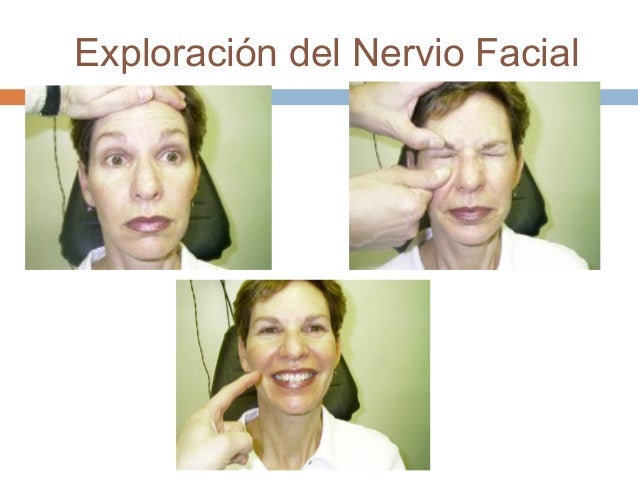
Nervio facial (VII)
Es también un nervio mixto cuya función es la
inervación motora de la mayoría de los músculos de la cara y la sensación
gustativa de los dos tercios anteriores de la lengua. Como parte de la ENB, no
se sugiere la exploración de la función gustativa. Para evaluar la función
motora, se pide al paciente que realice diferentes movimientos o gestos
faciales comenzando por la frente y terminando con la boca, esto tiene la
finalidad de identificar asimetrías faciales que sugieran paresia o parálisis
de la musculatura facial
Nervio vestíbulo-coclear (VIII)
Está formado por dos nervios: el nervio
vestibular (transmite impulsos relacionados con el equilibrio y la orientación
espacial del cuerpo) y el nervio coclear (nervio sensorial encargado de la
audición). Una manera de explorar rápidamente el componente acústico es
evaluando la capacidad del paciente de percibir el sonido del frote de los
dedos del médico. Para ello, primero se le muestra al paciente el sonido que
debe detectar, después se le pide que cierre los ojos, el médico frotará sus
dedos cerca del conducto auditivo externo y los alejará poco a poco, el
paciente debe indicar el momento en que deje de escuchar el sonido. Se realiza
lo mismo en el oído contralateral y se compara la distancia a la que escucha
tanto uno como otro. En caso de que el paciente no perciba el sonido o lo
perciba menos de un lado, deberá valorarse -con ayuda de un diapasón- la
conducción aérea y ósea del sonido mediante las pruebas de Rinne y de Weber, lo
cual permitirá distinguir entre una alteración de origen conductivo (oído
externo y medio) vs. alteración sensorio-neural (daño coclear o del nervio
coclear).

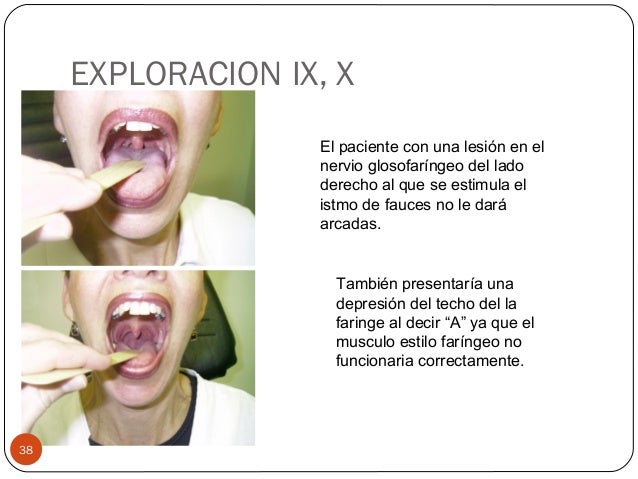
Nervio glosofaríngeo (IX) y nervio vago (X)
Se exploran juntos, pues inervan estructuras
relacionadas funcionalmente. Se le solicita al paciente que diga el fonema “A”
de manera prolongada (debe observarse si la elevación del velo del paladar es
simétrica y si la úvula se encuentra en posición central, además de evaluar si
existen problemas en la fonación). En caso de una paresia unilateral de los
nervios IX y X, se observa que uno de los pilares del paladar no se eleva, lo
cual produce una deviación de la úvula hacia el lado sano. En segundo término
se pide al paciente que abra la boca y se toca la pared posterior de la faringe
con un abatelenguas (debe observarse la contracción de los pilares
simultáneamente y el reflejo nauseoso).
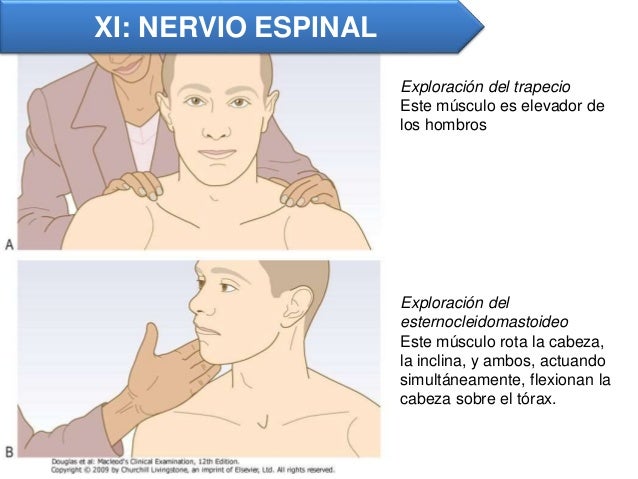
Nervio accesorio (XI)
Se encarga de la inervación motora de los
músculos trapecio y esternocleidomastoideo, por lo tanto, su exploración
consiste en evaluar el trofismo (por inspección), tono y fuerza (pidiendo al
paciente que eleve los hombros y gire la cabeza contra resistencia) de ambos
músculos.
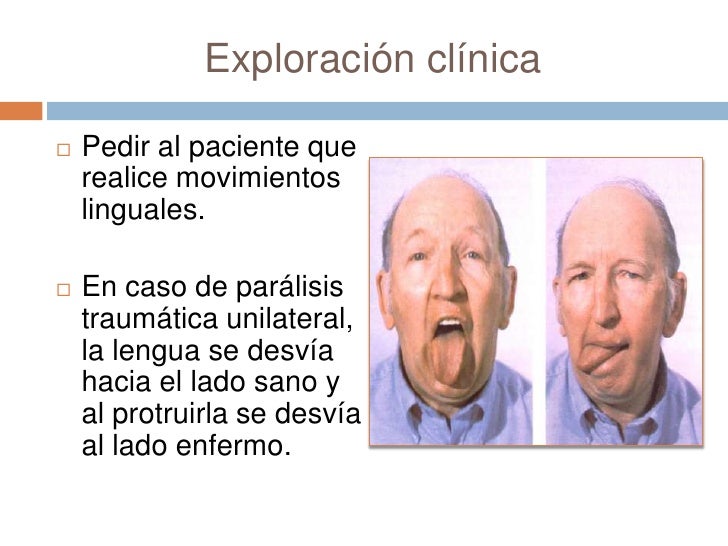
Nervio hipogloso (XII)
Al dar inervación motora de la lengua, se explora
solicitando al paciente que la protruya y la movilice en todas las direcciones.
EXPLORACIÓN DEL SISTEMA MOTOR
La exploración de la motilidad voluntaria se
explora evaluando cinco aspectos del músculo: el trofismo, el tono, la fuerza,
los reflejos de estiramiento muscular y, finalmente, los reflejos anormales o
patológicos.
Es una valoración subjetiva de la masa
muscular y su volumen. Es dependiente de la experiencia del médico, pues se
realiza por simple inspección y será este último quien determine si un músculo
posee una configuración normal o si se encuentra demasiado pequeño (hipotrofia)
o demasiado grande (hipertrofia). Se conoce como atrofia cuando el músculo se
encuentra disminuido de tamaño y además se hallan datos de denervación.
Puede definirse como la resistencia pasiva al
movimiento que presenta un musculo que se encuentra voluntariamente relajado.
La manera de explorarlo es palpando la masa muscular y realizando estiramientos
y acortamientos pasivos de los distintos grupos musculares en las cuatro
extremidades. Las alteraciones pueden implicar aumento o hipertonía, la cual
puede presentarse en tres formas: como rigidez (donde existe limitación durante
todo el arco de movimiento), espasticidad (fenómeno dependiente de la velocidad
de estiramiento y que suele ser mayor al inicio del arco de movimiento
presentando después una disminución: fenómeno de “navaja de resorte”) o
disminución del tono muscular (hipotonía). La rigidez suele originarse en una
alteración del sistema extrapiramidal, la espasticidad sugiere una alteración
de la vía corticoespinal (piramidal), mientras que la hipotonía suele
presentarse en lesiones del sistema nervioso periférico (neuropatías
periféricas).
Se evalúan grupos musculares pidiendo al
paciente que realice movimientos activos en primera instancia solo en contra de
la gravedad y después en contra de una resistencia impuesta por el médico. La
escala para graduar la fuerza muscular más utilizada es la escala de Daniels
(tabla 1). Los músculos que se evalúan de manera rutinaria son: bíceps y
tríceps en las extremidades superiores mediante la flexión y extensión del
codo; cuádriceps e isquiotibiales, bíceps, semitendinoso y semimembranoso en
las extremidades inferiores mediante la extensión y flexión de la rodilla. Esta
exploración debe hacerse siempre de manera comparativa entre el lado izquierdo
y derecho del paciente y palpando el musculo explorado para percibir la
contracción muscular.
Tabla 1 Escala de Daniels para la evaluación
de la fuerza muscular
- Reflejos de estiramiento muscular
Un reflejo de estiramiento muscular es una
respuesta motriz, independiente de la voluntad, provocada inmediatamente
después de la aplicación de un estímulo mecánico (golpe con el martillo de reflejos)
sobre los tendones. Dicho estímulo produce un estiramiento súbito del músculo y
como respuesta existe una contracción (acortamiento) del músculo estimulado.
Para la exploración es necesaria una técnica correcta, que se adquiere
paulatinamente conforme se practica.
Es de vital importancia que el paciente se
encuentre adecuadamente relajado y que, en caso necesario, el médico utilice
diferentes maneras de distraerlo para que no fije su atención en el estímulo.
La región a explorar deberá encontrarse libre para permitir el desplazamiento,
la mejor posición de la extremidad es con una angulación articular de 90°. Para
iniciar la exploración, se localiza el tendón del músculo a estimular, y
utilizando un martillo de reflejos el médico percute ya sea directamente el
tendón o indirectamente (sobre su dedo colocado encima del tendón).
Es importante que la percusión sea precisa,
suave y rápida (golpe seco). Se realizará bilateral y comparativa. Los reflejos
de estiramiento muscular más comunes en extremidades superiores son el reflejo
bicipital (nivel de integración en médula espinal: C6) y el reflejo tricipital
(nivel de integración en médula espinal: C7); mientras que en las extremidades
inferiores son el reflejo patelar (nivel de integración en médula espinal: L4)
y el reflejo aquíleo (nivel de integración en médula espinal: S1) (figura 5).
Figura 5 Exploración clínica de los reflejos
de estiramiento muscular, se muestra la exploración del reflejo bicipital y
tricipital (fotos superiores) en las extremidades torácicas y los reflejos
patelar y aquíleo en los miembros pélvicos (fotos inferiores).
El aumento de la amplitud de los refljeos se
denomina “hiperreflexia”; la disminución “hiporeflexia”, y la ausencia,
“arreflexia”. En la práctica cotidiana se suele reportar la intensidad de los
reflejos con signos de más (+). Se utilizan dos (++) en los reflejos normales,
uno (+) para la hiporeflexia y tres (+++) o más para la hiperreflexia. En
ocasiones, la estimulación produce múltiples movimientos de contracción
rítmicos y repetidos, o incluso continuos; esto se denomina clonus y se considera
el grado máximo de hiperreflexia.
Son aquellos que no pueden ser provocados en
sujetos normales, y debido a que su presencia indica una alteración
neurológica, son también denominados “signos”.
Signo de Babinski. Se traduce en lesión en la
vía piramidal. Al provocar el reflejo cutáneo-plantar cuya respuesta normal es
flexión de los dedos del pie, se obtiene una dorsiflexión del dedo gordo y un
movimiento en abanico (abducción y flexión) del resto de los dedos.
Signo de Hoffmann y Trömner. Sólo se
consideran patológicos cuando se asocian a otras alteraciones que sugieran
afección piramidal, su presencia por sí sola no se traduce en enfermedad. En
ambos casos se obtiene una flexión del dedo índice o del dedo pulgar al
sostener el dedo medio del paciente con una mano y con la otra, ya sea que se
presione la falange distal del dedo medio y se libere bruscamente (signo de
Hoffman) o que se percuta la cara palmar de la falange distal del dedo
sostenido (signo de Trömner).
EXPLORACIÓN DE LA SENSIBILIDAD SOMÁTICA
Para explorar la sensibilidad podemos
dividirla en:
- Superficial o exteroceptiva: 1) tacto, 2)
dolor y 3) temperatura.
- Propioceptiva: artrocinética, posicional y
vibratoria.
- Mixta: estereognosia y grafestesia.
En la ENB nos enfocaremos en la exploración de
la sensibilidad superficial o exteroceptiva. Es importante considerar que para
evaluarla, el paciente deberá estar alerta y cooperador, no estar bajo los
efectos de drogas o fármacos, y mantenerse con los ojos cerrados para mayor
fiabilidad. La exploración deberá realizarse de manera bilateral, comparativa y
topográficamente de acuerdo al esquema corporal para los dermatomas. Esto
último tiene gran relevancia clínica en caso de lesiones centrales, de nervios
periféricos o lesiones medulares, pues si hay alteración permitirá identificar
el nivel de la lesión.
Sensibilidad táctil: Se puede utilizar un
trozo de papel o un hisopo, con que se toca la piel del paciente y éste deberá
indicar si percibe el toque o no.
Sensibilidad dolorosa: Con ayuda de un objeto
afilado o un palillo con la punta achatada, se punciona la piel del paciente
(cuidando no lesionar) y éste deberá indicar si siente dolor, con qué
intensidad y si es la misma intensidad en ambos lados.
Sensibilidad térmica: Se emplean dos objetos
que tengan diferentes temperaturas, de preferencia uno frío (por ejemplo, el
diapasón) y otro tibio o caliente (por ejemplo, el dedo del explorador). De
igual manera, se colocará el estímulo y el paciente deberá identificarlos e indicar
si es que en algún lugar lo percibe más o menos.
EXPLORACIÓN DE LA COORDINACIÓN MOTORA Y EL
EQUILIBRIO
La coordinación puede ser evaluada de manera
estática y dinámica.
Primero, se evalúan las metrías (capacidad por
medio de la cual se le da la medida exacta a la velocidad, la distancia y la
fuerza de los diversos movimientos al realizar alguna actividad de precisión)
mediante la “prueba dedo-nariz”: el médico coloca su dedo índice a
aproximadamente medio metro de distancia frente al paciente y le pide que lo
toque utilizando también su dedo índice y después toque su nariz. Esto en
repetidas ocasiones y tratando de incrementar la velocidad para retar su
capacidad.
En segundo lugar, se explora también la
diadococinesia (capacidad de ejercer movimientos voluntarios rítmicos alternos
con grupos musculares funcionalmente opuestos, por ejemplo:
supinación-pronación) con la “prueba de movimientos alternantes rápidos”
pidiendo al paciente que coloque sus manos en los muslos con las palmas hacia
abajo y después hacia arriba, que lo repita varias veces y cada vez más rápido.
Finalmente, en este punto puede evaluarse
también la marcha. Una manera sencilla es pedirle al paciente que camine
lentamente de un lado a otro, observando la simetría de sus movimientos,
posibles desviaciones en el recorrido y la presencia de movimientos asociados
(por ejemplo, el balanceo de brazos o piernas). Posteriormente se le puede
pedir que camine en puntas, en talones y en tándem (siguiendo una línea recta,
deberá hacerlo colocando un pie enseguida del otro, de manera que hagan
contacto el talón de uno y la punta del otro en cada paso que dé).
Se evalúa con la “prueba de Romberg”. Si bien
antes de realizar cualquier maniobra exploratoria se debe explicar al paciente
lo que se pretende hacer, en este caso adquiere una mayor relevancia. Esta
maniobra pone a prueba la integridad de toda la vía propioceptiva consciente
(cordones posteriores). Recordemos que el control postural central depende de
los impulsos provenientes de tres modalidades periféricas de sensibilidad: la
visual, el sistema vestibular y la propiocepción. De modo que la disfunción de
cualquiera de estas modalidades es compensada por los impulsos provenientes de
las otras dos.
En la prueba de Romberg se eliminan las
modalidades visual (al pedirle al paciente que cierre los ojos) y vestibular
(al colocarlo de pie, erguido, pies juntos, brazos completamente extendidos
hacia enfrente, palmas hacia abajo, cabeza un poco elevada), de tal manera que
cualquier alteración en la vía propioceptiva que pudiera ser compensada por el
sistema visual o vestibular se pondrá en evidencia.
La prueba resultará positiva en caso de que el
paciente pierda el balance, es por ello que el explorador deberá colocarse a su
lado con sus brazos extendidos evitando que caiga (figura 6).
Figura 6 Exploración clínica correcta de la
maniobra de Romberg.
INTEGRACIÓN E INTERPRETACIÓN DE LA EXPLORACIÓN
NEUROLÓGICA BÁSICA
Tan importante como la adecuada realización de
la ENB es la integración e interpretación de la misma. En la enseñanza de la
neurología, cuando los alumnos aprenden el examen clínico neurológico, en un
principio suelen “detectar” más alteraciones de las que realmente presenta el
paciente, es decir, les resulta complicado distinguir lo normal de lo anormal,
o no saben qué significado darle a un signo anormal que encuentran de manera
aislada. Es por esto que la integración de la EN cobra especial relevancia. En
primer lugar, conviene hacer un recuento de los síntomas y signos anormales
obtenidos durante la exploración, y tratar de integrar algunos síndromes
neurológicos, por ejemplo, síndrome de motoneurona superior o inferior,
síndrome de hipertensión endocraneal, etc. (la descripción de todos los
síndromes neurológicos trascienden a los objetivos de este artículo y pueden
ser consultados en distintas fuentes bibliográficas)5.
Una vez realizado el diagnóstico sindromático,
lo siguiente es realizar una aproximación topográfica de la alteración o
lesión; en primer lugar, resulta muy importante distinguir entre lesiones del
sistema nervioso periférico y del sistema nervioso central, además de tratar de
identificar si se trata de una patología: difusa (demencia, encefalopatía,
delirum), focal (infarto cerebral, tumor, hematoma) o multifocal (esclerosis
múltiple). Una primicia es tratar de explicar toda la sintomatología del
paciente por un solo sitio de lesión, y si no fuera posible, entonces pensar en
dos o más sitios; para esto resulta de vital importancia realizar una
correlación clínica, anatómica y funcional muy estrecha. Explicar toda la
diversidad de posibles sitios de lesión y su signología, trasciende a los fines
del presente manuscrito, pero si se desea, se pueden consultar textos
especializados.
Finalmente, será necesario tratar de
establecer cuál puede ser la naturaleza o etiología de la alteración o lesión
del sistema nervioso (tumor, infarto, absceso, desmielinización, etc.), para lo
cual se requiere, una vez más, hacer una integración del cuadro clínico del
paciente con la EN, los conocimientos neuroanatómicos y neurofisiológicos, por
ejemplo, un cuadro clínico de instalación súbita que señala un solo sitio de
lesión en un paciente con factores de riesgo para aterosclerosis sugiere una
probable enfermedad vascular cerebral (infarto o hemorragia cerebral).
Sin embargo, con frecuencia el diagnóstico
topográfico y etiológico suele realizarse por el especialista, siendo el
objetivo principal de la ENB el identificar posibles alteraciones, poniendo
especial atención en aquellos pacientes en los que la sintomatología o
signología sugieran una enfermedad grave o potencialmente mortal que requiera
una referencia urgente. En este sentido y basado en los estudios sobre la
frecuencia de las urgencias neurológicas7, el médico general o de primer
contacto debe estar especialmente alerta para detectar pacientes con probable
enfermedad vascular cerebral (hemorrágica o isquémica), pacientes en los que la
cefalea pueda ser la manifestación de una enfermedad más grave (hemorragia
subaracnoidea, tumor cerebral, hidrocefalia o neuroinfección) y pacientes con
crisis convulsivas que no se autolimiten en menos de cinco minutos (estado
epiléptico).
ESTUDIOS DE APOYO EN NEUROLOGÍA Y SUS
PRINCIPALES INDICACIONES
La indicación de estudios paraclínicos en el
paciente neurológico debe estar guiada y fundamentada en la historia clínica
que se le realice. La amplia disponibilidad e importancia que han cobrado
recientemente los estudios de neuroimagen como la tomografía computada (TC) o
la resonancia magnética (RM) del encéfalo, ha provocado que se soliciten estos
estudios de manera indiscriminada a los pacientes con algún síntoma
neurológico, lo cual puede estar relacionado con falsas creencias sobre los
alcances o utilidad de estos estudios (tabla 2). En la tabla 3 se sintetizan
los estudios paraclínicos que se utilizan con más frecuencia en neurología, así
como sus características y principales indicaciones.
Tabla 2 Principales mitos sobre los estudios
de neuroimagen en neurología
EN: exploración neurológica; SN: sistema
nervioso.
Tabla 3 Principales estudios paraclínicos en
neurología, sus características e indicaciones más comunes
EVC: enfermedad vascular cerebral; LCR:
líquido cefalorraquídeo; PESS: potenciales evocados somatosensoriales.
CONCLUSIONES
La ENB es una herramienta clínica fundamental
para el médico general; no se trata de un terreno exclusivo del médico
especialista, sino de una habilidad con la que deben contar todos los médicos
clínicos. La correcta realización de la ENB permitirá la identificación de
posibles alteraciones en el sistema nervioso, para de esa manera plantear un
tratamiento inicial, proponer auxiliares de diagnóstico complementarios o
realizar una adecuada referencia al siguiente nivel de atención. Resulta de
gran importancia el presentar la EN de manera sencilla y didáctica, para tratar
de disminuir los mitos y la aversión por las neurociencias en los estudiantes
de medicina o los médicos de primer contacto, y así favorecer que el médico
posea una formación integral y realice una atención integral en cada uno de sus
pacientes.
REFERENCIAS BIBLIOGRÁFICAS
1. Moreno Zambrano D, Santibáñez Vásquez R. Neurofobia entre los estudiantes de la Carrera de Medicina de sexto a décimo semestre en la Universidad Católica Santiago de Guayaquil. Rev Ecuat Neurol. 2013;22:46-52.
2. García Ballesteros JG, Garrido Robres JA, Martín Villuendas AB. Exploración neurológica y atención primaria. Bloque I: pares craneales, sensibilidad, signos meníngeos. Cerebelo y coordinación. Semergen. 2011;37:293-302.
3. Garrido Robres JA, García Ballesteros JG, Martín Villuendas AB. Exploración neurológica y atención primaria. Bloque II: motilidad voluntaria, funciones corticales superiores y movimientos anómalos. Semergen. 2011;37:418-25.
4. Reyes de Beaman S, Beaman PE, Garcia-Peña C, Villa MA, Heres J, Córdova A, Jagger C. Validation of a Modified Version of the Mini-Mental State Examination (MMSE) in Spanish. Aging Neuropsychol Cog. 2004;11:1-11.
5. Barinagarrementeria Aldatz F, Dávila Maldonado L, López Ruiz M, Marfil Rivera A. Neurología Elemental. 1ª edición. Elsevier. Barcelona España, 2014.
6. Brazis PW, Masdeu JC, Biller J. Localization in clinical neurology. 6th edition. China: Lippincott Williams & Wilkins; 2011.
7. Casado V. Atención al paciente neurológico en los Servicios de Urgencias. Revisión de la situación actual en España. Neurología. 2011;26:233-38.
LECTURAS RECOMENDADAS:
Campbell William W. DeJong´s The Neurologic Examination. Seventh Edition. Estados Unidos: Lippincott Williams &Wilkins; 2013.
Examen clínico neurológico por miembros de la Clínica Mayo. 1.ª edición. México: Ed. La Prensa Mexicana; 2008.
Fustinoni O. Semiología del Sistema Nervioso. 15ª edición. Buenos Aires, Argentina: Editorial Ateneo; 2006.
Fuente: scielo.org
Imagenes: imagen: google.com